
Zespół suchego oka
Maseczki odchodzą w zapomnienie, a co pozostaje?
lek. Anna Agaś-Lange
Zespół suchego oka (ZSO) to choroba wieloczynnikowa. Na przestrzeni ostatnich pandemicznych lat zaobserwowano częstsze występowanie objawów zespołu suchego oka u osób długo noszących maseczki ochronne. Wyróżniono nawet nową jednostkę chorobową MADE – mask associated dry eye disease. Jak doskonale wiemy maseczki chronią przed ekspozycją na wiele drobnoustrojów, w tym też na dobrze nam znane koronawirusy, niestety nieumiejętnie noszone, przynoszą dyskomfort. Przy niedopasowaniu maseczki do krzywizn nosa wytwarza się szczelina, przez którą wydychane przez nas powietrze kieruje się wprost do oczu. Te ciepłe podmuchy przyczyniają się do szybszego wyparowywania filmu łzowego z powierzchni oka, a ryzyko pojawienia się objawów suchego oka znacznie wzrasta. Choroba ta może pojawić się także u osób nienoszących masek ochronnych, związana jest wtedy z innym mechanizmem – z niedoborem wodnej warstwy łez.
Film łzowy – oskarowa obsada
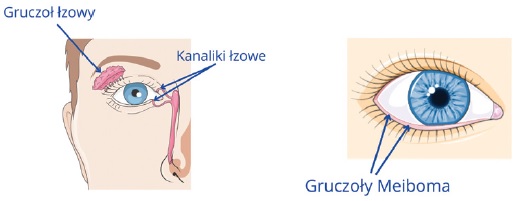
W skład prawidłowego filmu łzowego wchodzi trzech „ bohaterów”. Są to:
warstwa tłuszczowa – wydzielana przez gruczoły powiekowe (Meiboma), do jej roli należy natłuszczenie powiek i opóźnienie parowania;
warstwa wodna – wydzielana przez gruczoły łzowe, do starcza substancji odżywczych i tlen, ma również działa nie antybakteryjne;
warstwa śluzowa – wydzielana przez spojówkę, odpowiada za równomierne nawilżenie oka.
Naruszenie któregokolwiek z powyższych składników łez skutkuje zachwianiem równowagi ich składu, co pro wadzi do podrażnienia powierzchni oka i w efekcie pojawienia się dolegliwości związanych z ZSO.
W klasyfikacji zespołu suchego oka wyróżniamy:
- postać związaną z niedoborem warstwy wodnej. Zaburzenie to może występować w chorobach gruczołu łzowego, chorobach alergicznych, cukrzycy, zespole Sjogrena, a także przy długotrwałym noszeniu soczewek kontaktowych.
- postać związaną z nadmiernym parowaniem łez. Ta postać może być spowodowana zapaleniem brzegów powiek, trądzikiem różowatym, niedomykaniem powiek, rzadkim mruganiem, działaniem leków (np. antyhistaminowych, diuretycznych), niedoborem wit. A.
Kiedy podejrzewać Zespół Suchego Oka?
Do najczęściej zgłaszanych objawów wskazujących na ze spół suchego oka należą uczucie suchości oczu, obecności piasku lub ciała obcego pod powiekami, pieczenie, kłucie. Pojawiać się może światłowstręt i ból. Objawy te nasilają się w ciągu dnia, towarzyszy im zamazane widzenie. Po gorszenie objawów może nastąpić podczas pracy w klimatyzowanym biurze lub podczas spaceru w wietrzny dzień. Także praca przed komputerem lub smartfonem oraz długie czytanie nie służą naszym oczom. Kiedy jesteśmy skupieni i wpatrzeni w konkretny punkt, nasze oczy rzadziej mrugają, co sprzyja szybszemu wyparowywaniu łez. Co ciekawe objawem suchego oka może być także ich łzawienie, co wynika z nadprodukcji wodnej warstwy film łzowego. Do takiej sytuacji może dochodzić po ekspozycji na silne światło, wiatr lub zimne powietrze. Oko próbuje się przez to chronić, jednak nie jest w stanie wystarczająco nawilżyć swojej powierzchni, a co za tym idzie, nie pojawia się pożądane ukojenie.
Kto choruje? Międzynarodowe badania szacują, że ZSO dotyczy pra wie . populacji osób powyżej 50 r.ż. Częstsze występowanie obserwuje się u kobiet (szczególnie okołomenopauzalnie) i osób starszych. U dzieci zespół ten pojawia się bardzo rzadko, głównie jako jeden z objawów chorób przewlekłych.
Leczenie – o czym należy pamiętać?
Głównym celem leczenia jest zmniejszenie dokuczliwych objawów oraz zapobieganie uszkodzeniom powierzchni oka. Wyróżniamy kilka aspektów, o których musimy pamiętać w terapii zespołu suchego oka:
Mruganie – podczas czytania i spędzania czasu przed ekranem trzeba pamiętać o częstym mruganiu oraz robieniu przerw w skupianiu wzroku. W trakcie przerwy dajmy oczom trochę odpoczynku spoglądając w dal.
Wilgotność powietrza – wyższej wilgotności towarzyszy wolniejsze parowanie. Zadbajmy zatem o dobre nawilżenie powietrza w pokoju, w którym przebywamy, unikajmy również wysokiej temperatury pokojowej. W niskich temperaturach łzy parują wolniej.
Leki – warto przeanalizować leki stosowane na inne schorzenie pod kątem możliwości przyczyniania się do wystąpienia suchego oka. Przy bardzo nasilonych objawach konieczna może okazać się ich modyfikacja
Krople nawilżające – ich zadaniem jest odtworzenie brakującej warstwy film łzowego. Ważnym jest, aby preparaty nie zawierały konserwantów.
Dieta – powinna być wzbogacona w po karmy zawierające kwasy omega-3 szczególnie DHA i EPA .
Higiena brzegów powiek – Zalecana jest głównie w przypadku dysfunkcji gruczołów Meiboma. Obejmuje stosowanie ciepłych, suchych okładów (w temp. ok. 40oC przez 10 min), a następnie masaż i oczyszczanie brzegów powiek.
Inne metody – Jeśli powyższe metody okazują się niewystarczające, koniecznym bywa stosowanie żeli lub maści aplikowanych do oczu przed snem. Niektórzy pacjenci odnoszą ulgę dzięki zabiegowi zatkania punktów łzowych lub leczeniu z zastosowaniem światła IPL. Istnieje także możliwość wykonania specjalnych kropli do oczu z własnej surowicy krwi. Przy podejrzeniu zakażenia brzegów powiek nużeńcem zaleca się stosowanie preparatów z olejkiem z drzewa herbacianego. Zakażenie nużeńcem można potwierdzić poprzez badanie mikroskopowe rzęs, dostępne w niektórych laboratoriach. Przy współwystępującym zapaleniu brzegów powiek lekarz może zadecydować o konieczności zastosowania leków sterydowych, immunomodulujących lub antybiotyków.
Czy i kiedy muszę udać się do lekarza?
Pomocne we wstępnym rozeznaniu, co do nasilenia ze społu suchego oka, mogą być samodzielnie wypełnione kwestionariusze. Niektóre z dostępnych formularzy to: OSDI (Ocular Surface Disease Index), DEQ-5 (Dry Eye Questionnaire) oraz SANDE (Symptoms Analysis in Dry Eye).
Przy pojawieniu się jakichkolwiek niepokojących nas objawów należy udać się na wizytę do okulisty. Do alarmujących dolegliwości, mogących świadczyć o groźniejszej chorobie, należą silny ból oraz pogorszenie widzenia niemijające po kilkukrotnym mrugnięciu. Lekarz przeprowadzając szereg badań może wykluczyć lub po twierdzić rozpoznanie zespołu suchego oka oraz określić zaawansowanie choroby. Ocenie podlegają m.in. ilość i jakość filmu łzowego, wygląd brzegów powiek oraz drożność gruczołów. Pomocnym w rozpoznaniu bywa również wybarwienie powierzchni gałki ocznej.
W morzu kropli – które wybrać?
Dostępnych jest wiele preparatów nawilżających bez recepty. Wybierajmy krople zawierające składniki osmoprotekcyjne tj.: trehalozę, betainę, erytrol, guar hydroksypropylowy, L-karnitynę. Należy pamiętać, aby wybierać preparaty pozbawione konserwantów. U osób z dysfunkcją gruczołów powiekowych poza prawidłową higieną brzegów powiek, stosuje się krople ze składnikiem lipidowym. W przypadku współwystępowania objawów alergicznych ulgę mogą przynieść preparaty zawierające ektoinę i kwas hialuronowy. Istnieje cały wachlarz preparatów nawilżających, musimy dobrać dla siebie takie krople, które najlepiej nam odpowiada ją. Warto mieć świadomość, że często nie da się wyeliminować lub dokładnie znaleźć czynnika sprawczego naszych dolegliwości, dlatego stosowanie kropli bywa łączone z leczeniem przewlekłym.
 Anna Agaś-Lagne
Anna Agaś-Lagne
Absolwentka Wydziału Lekarskiego Collegium Medicum Uniwersytetu Warmińsko-Mazurskiego w Olsztynie. Członkini Polskiego Towarzystwa Okulistycznego. Swoją wiedzę poszerza i aktualizuje uczestnicząc w kursach doskonalących i konferencjach naukowych.
Bibliografia
Wytyczne Polskiego Towarzystwa Okulistycznego dotyczące diagnostyki i leczenia Zespołu Suchego Oka, 2019.
B. Bowling, Kanski Okulistyka kliniczna, wyd. Elsevier, wyd. 8, Wrocław, 2017.
M. Prost, E. Oleszczyńska-Prost, Okulistyka dziecięca, Medical Education, Warszawa, 2019.
Grabska-Liberek, Podstawy okulistyki, wyd. Termedia, Poznań, 2021.
Golden MI, Meyer JJ, Patel BC. Dry Eye Syndrome. [Updated 2021 Nov 2]. In: StatPearls [Internet]. Treasure Island (FL): StatPearls Publishing; 2022 Jan-.
Krolo I, Blazeka M, Merdzo I, Vrtar I, Sabol I, Petric-Vickovic I. Mask-Associated Dry Eye During COVID-19 Pandemic-How Face Masks Contribute to Dry Eye Disease Symptoms. Med Arch. 2021 Apr;75(2):144-148. doi: 10.5455/medarh.2021.75.144-148. PMID: 34219875; PMCID: PMC8228562.